|
К редким формам внематочной беременности мы относим: интерстициальную, межсвязочную, яичниковую, беременность в рудиментарном роге, брюшную и трубно-брюшную, в том числе доношенную, многоплодную комбинированную и, наконец, шеечную. Интерстициальная, или межуточная, беременность встречается приблизительно в 1% случаев внематочной беременности. Локализовавшись в самой узкой части трубы с диаметром всего 1 мм, оплодотворенное плодное яйцо быстро имплантируется в мышечную стенку угла матки, преимущественно по задней его стенке. 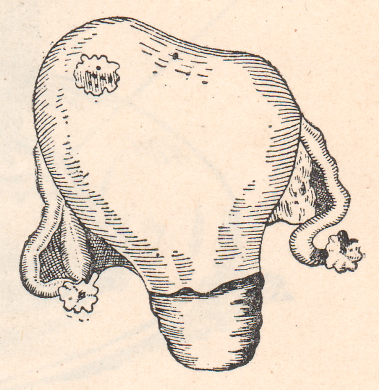 Рисунок: Нарушенная интерстициальная беременность (вид сзади, схема).  Рисунок: Интерстициальная внематочная беременность. Разрыв маточного рога с выхождением плода. А. И. Осякина-Рождественская причиной интерстициальной беременности считает аденомиоз трубы или нодозный сальпингит. По мере роста плодного яйца матка приобретает неравномерную форму с выпячиванием беременного угла наподобие выпячивания при симптоме Пискачека, однако в большей степени. Исход такой беременности очень опасен: обычно на 3-м месяце происходит наружный разрыв плодовместилища с обильнейшим кровотечением в брюшную полость и шоковым состоянием, напоминающим грозную картину полного разрыва матки. А. И. Осякина-Рождественская рекомендует обращать внимание до инсульта и на операционном столе на следующие 4 признака, характерные для межуточной беременности: 1) косая форма дна матки с высоким стоянием беременного рога; 2) перетяжка между беременным рогом и остальной частью дна матки; 3) отхождение круглой связки медиально и ниже плодного яйца; 4) высокое стояние придатков на беременной стороне. Беременность межсвязочная или меж листков широкой связки, межсвязочная гематома, наблюдается при разрыве плодовместилища в сторону мезосальпинкса меж листков широкой связки. 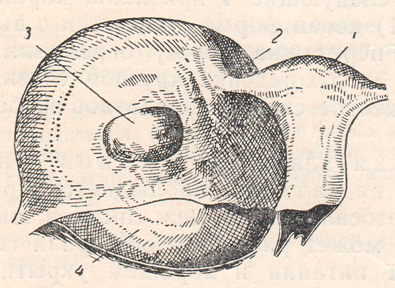 Рисунок: Интралигаментарная беременность (Хене). 1 – матка; 2 – труба; 3 – яичник; 4 – плодовместилище. В дальнейшем может развиться обширная гематома кпереди от матки. При хорошем питании и хорошем укрытии меж листков широкой связки зародыш погибает иногда поздно. Круглая связка располагается кпереди или кзади по направлению роста плодовместилища. Для диагностики нужна пункция заднего (переднего с осторожностью!) свода. При операции рассекают брюшину широкой связки. Яичниковая беременность встречается очень редко и даже при операции ее нелегко доказать. Если яйцо имплантировалось на поверхности яичника, то плодовместилище легко и в ранние сроки разрывается. Если плодовместилище располагается в зоне hylus ovarii, врастая в широкую связку, то для плодного яйца создаются хорошие условия развития. Разрыв плодовместилища сопровождается сильным кровотечением в брюшную полость и шоковым состоянием. Наружная яичниковая беременность обычно диагностируется как разрыв трубы; симптомы ее — целость трубы на стороне беременности, переход ткани яичника и собственной связки на плодовместилище (необходимо подтвердить гистологически). Лечение — оперативное удаление придатков и плодовместилища. Беременность в рудиментарном роге матки. Этот вид беременности, не являясь в строгом смысле слова внематочной, относится к ее разновидности ввиду сходства с ней клинической картины и исходов. Диагноз ставят при нахождении перегородки влагалища. Ножка рудиментарного рога отличается тем, что отходит от матки на уровне внутреннего зева, шире и площе ножки кисты яичника. Разрывается рудиментарный рог на 4—5-м месяце, но нередко беременность достигает еще более поздних сроков и даже донашивается. Матка и шейка отклонены в сторону, противоположную беременному рогу. При пальпации у дна матки находят верхнюю поверхность ножки рудиментарного рога в виде мостика, соединяющего оба рога. Придатки и круглая связка отходят у основания плодовместилища, ближе к наружному краю рога. Распознать разрыв зачаточного рога не трудно, так как картина его сходна с разрывом беременной трубы: он наступает неожиданно, обычно в верхней части рога, и сопровождается сильным кровотечением и шоком. Лечение — срочная лапаротомия. Брюшная беременность может быть первичной и вторичной. Ныне доказана возможность первичной имплантации оплодотворенного яйца на свободной брюшине, иногда вдали от матки и придатков; плодовместилище обнаруживали в области печени, селезенки. Вторичная брюшная беременность встречается гораздо чаще, чем первичная. Оно образуется в результате разрыва плодовместилища с последующим выхождением плодного яйца с ненарушенным амнионом в брюшную полость; здесь она может быть доношена. Заподозрить внематочную беременность можно при сильных болях во второй половине ее, связанных с шевелением плода. При исследовании через влагалище иногда удается прощупать небольшую матку рядом с головкой плода. В конце беременности появляются ложные схватки, не сопровождающиеся раскрытием зева. Если помощь не оказана, то доношенный плод погибает и мумифицируется или обызвествляется (литопедион). 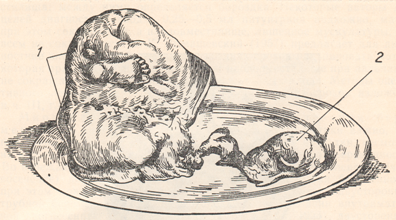 Рисунок: Переношенная трубно-брюшная беременность (собственный случай). 1 – препарат плода с последом и плодовместилищем; 2 – удаленная матка. 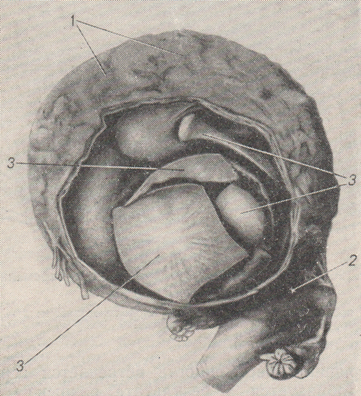 Рисунок: Окаменелый плод, пробывший в матке 14 лет (Штеккель). 1 – известковая скорлупа; 2 – дно матки; 3 – кости черепа плода. Приводим собственный случай доношенной вторичной брюшной беременности, оперированной нами после трехлетнего пребывания плода в брюшной полости. Больная М. К., 44 лет, поступила в больницу с жалобами на боли и опухоль внизу живота. Больна 3-й год. Перед началом заболевания месячные приостановились и больная считала себя беременной, хотя до этого времени не беременела 10 лет. На 7-й неделе после задержки месячных у больной был обморок, который в течение месяца повторялся 4 раза. С 5-го месяца стала ощущать движение плода. Движение плода ощущалось до 9 месяцев, по истечении которых начались схватки, как перед родами. Схватки вскоре прекратились, роды не наступили, и больная перестала ощущать движение плода. Живот стал уменьшаться и через 3 месяца в животе образовался плотный болезненный «ком», из-за которого больная почти год пролежала в постели. Объективное исследование: всю нижнюю часть живота занимает плотная, исходящая из таза опухоль, достигающая до уровня на 2 см выше пупка; опухоль мало подвижна, мало болезненна, поверхность ее слегка бугриста. Тело, матки не контурируется и переходит непосредственно в опухоль. Диагноз колебался между фибромиомой матки и внематочной беременностью. Под спинномозговой анестезией произведена операция. Срединным разрезом вскрыта брюшная полость. Обнаружена опухоль величиной больше головы взрослого. По задней поверхности опухоль оказалась спаянной с сигмовидной кишкой, а передненижний ее сегмент был сращен с задним листком широкой связки. При удалении опухоли оказалось, что она вплотную прилегает к матке, сдвинутой в правую сторону. При отделении опухоли от матки часть левой трубы осталась при матке, фимбриальный же конец трубы остался при опухоли. Яичники кистозно перерождены. Произведена надвлагалищная ампутация матки с придатками. Брюшная полость зашита наглухо. Гладкое послеоперационное течение. При разрезе из плотного фиброзного мешка опухоли излилось около столовой ложки соломенного цвета жидкости. В полости мешка, оказавшегося плодовместилищем, обнаружен плод женского пола, хорошо сохранившийся, в состоянии мумификации. Плод как бы спрессован по длиннику: головка в резкой флексии, конечности прижаты к грудной клетке и деформированы, позвоночник в резком кифозе. Длина плода около 50 см, окружность головки — 30 см, вес плода с капсулой — 1976 г, ногти выступают за мякоть пальцев. Плацента величиной с блюдечко, сплюснута, лежит с внутренней стороны плодовместилища. Плодовместилище — кожная, плотная, соединительнотканная оболочка тесно прилегающая к плоду. Снаружи плодовместилища прикреплен фимбриальный конец левой трубы, конец ее рубцово-изменен. Правая труба нормальна; оба яичника кистозно перерождены. Диагноз: вторичная брюшная доношенная беременность. Развивавшееся близ ампулы левой трубы плодное яйцо скоро (обмороки с 7-й недели) вышло через место разрыва у свободного края трубы, где имелись рубцовые изменения. Так как амнион и хорион были ненарушены, то яйцо получило возможность дальнейшего развития и, главным образом, потому, что плацента получила хорошее питание из трех источников: через art. tubaria из трубы, из новообразованных сосудов append, epiploicae сигмы и значительных сосудов сальника. Плодные оболочки покрылись воспалительной пленкой, из которой впоследствии развилась плотная фиброзная капсула плода. Особых деформаций плода не найдено. Внематочная беременность при благоприятных условиях может достигать поздних сроков (6—7 месяцев) и даже донашиваться до конца. Большинство больных при поздних сроках внематочной беременности ощущают боли в животе, совпадающие с движениями плода. Боли часто сопровождаются рвотой, тошнотами, запорами. Чем тоньше плодовместилище, тем сильнее боли. При диагностировании внематочной беременности поздних сроков важно суметь различить матку от плодовместилища: между ними определяется бороздка. Некоторые авторы для целей диагностики вводят 0,25—0,5 мл питуитрина подкожно, матка при этом сокращается, а плодовместилище, лишенное мускулатуры, совсем не сокращается. В. К. Рымашевский предлагает для диагностики внематочной беременности поздних сроков пальпировать матку, которая при этом хорошо сокращается; плодовместилище при пальпации не сокращается, но в нем легко определяют части плода. Многоплодная и сочетанная внематочная беременность диагностируются не часто. Для диагностики важно, что при таком сочетании не наблюдается кровотечения из матки, несмотря на наличие других признаков прервавшейся внематочной беременности. Во избежание осложнений операция по поводу этого заболевания (чревосечение) должна быть произведена срочно; маточная беременность при этом может быть сохранена. Описаны также случаи двусторонней трубной беременности, случай литопедиона при наличии внутриматочной прогрессирующей беременности, двусторонняя внематочная беременность. Повторная внематочная беременность наблюдается примерно в 5%. При шеечной беременности имплантация яйца, развитие трофобласта и плаценты происходит в канале шейки матки, при этом ворсины хориона и плаценты врастают в мышечную ткань шейки. Беременность обычно нарушается в ранние сроки и сопровождается обильным кровотечением, которое может вызвать гибель матери от острой анемии. Шеечная беременность встречается очень редко. Из 38 описанных случаев только 22 доказаны гистологически. Этиопатогенез заболевания сходен с этиопатогенезом при предлежании плаценты — атрофическое и дистрофическое состояние эндометрия, повторные аборты, послеродовые лихорадочные заболевания и т. п. Симптомы в начале заболевания не выражены; позже появляются темные кровянистые выделения, могущие перейти внезапно в угрожающее жизни кровотечение. При осмотре с помощью зеркал обнаруживается колбовидная шейка, деформированная с выпячиванием одной из стенок (место имплантации яйца); наружный зев смещен эксцентрически, введенный туда палец ощущает плодное яйцо, но обойти его не может из-за интимного врастания ворсин хориона в стенку шейки. 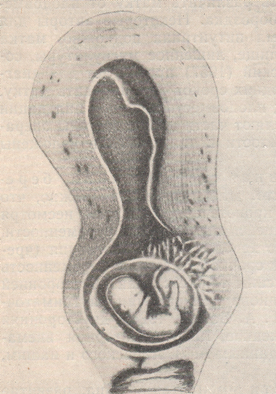 Рисунок: Шеечная беременность. Справа ворсинки прикреплены к стенке шейки. Этот симптом позволяет дифференцировать шеечную беременность с задержкой плодного яйца в канале шейки матки при неполном аборте; эксцентрическое расположение зева — второй дифференциально-диагностический симптом. 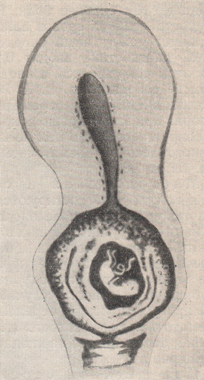 Рисунок: Неполный аборт. Нередко шеечная беременность сочетается с фиброматозом. Выскабливания, особенно повторные, вызывают усиление кровотечения. Наиболее радикальный метод лечения — срочная брюшно-стеночная экстирпация матки. Предложены также более консервативные операции. Так, П. И. Руллэ и А. М. Михельсон рекомендовали удаление плодного яйца при шеечной беременности продольным рассечением шейки. О шеечной и шеечно-перешеечной беременности, проведенной консервативно, имеются лишь единичные сообщения. В клинике Крымского мединститута К. К. Лапко провел случай шеечно-перешеечной беременности шести недель (после трех выскабливаний) наложением трех узловых шелковых швов на задне-левую стенку шейки матки через всю ее толщу. Кровотечение прекратилось. Швы сняты на 3-и сутки. Выписана после 17-дневного лечения анемии в удовлетворительном состоянии. |
ВЫКИДЫШ
ОБМОРОКИ
РЕАНИМАЦИЯ

Активный и консервативно-выжидательный методы лечения инфицированных абортов
Акушерство » Выкидыш (аборт) | 12-04-2013, 16:33
0

Клиническое течение и лечение отдельных видов аборта: аборты не осложненные инфекцией, аборты, осложненные инфекцией
Акушерство » Выкидыш (аборт) | 12-04-2013, 16:31
0

Определение понятия, виды и классификация абортов
Акушерство » Выкидыш (аборт) | 12-04-2013, 15:59
0

Внезапная и кратковременная потеря сознания
Скорая медицинская помощь » Обмороки и кома | 21-07-2013, 15:15
0

Внезапная и продолжительная потеря сознания
Скорая медицинская помощь » Обмороки и кома | 21-07-2013, 15:17
0

Продолжительная потеря сознания с постепенным началом
Скорая медицинская помощь » Обмороки и кома | 21-07-2013, 15:18
0

Рекомендации по прекращению реанимационных мероприятий
Скорая медицинская помощь » Реанимация | 25-09-2013, 11:13
0

Повышенные потери ионов водорода с желудочной секрецией
Скорая медицинская помощь » Реанимация | 25-09-2013, 11:12
0
|
|
