|
Акушерство » КРОВОТЕЧЕНИЯ В ПОСЛЕДОВОМ ПЕРИОДЕ –
Гипотонические кровотечения могут наступать: в последовом периоде, в ближайшие 24 часа после рождения последа, то есть в раннем пуэрперии, и в позднем пуэрперии.Гипотония (атония) матки: причины гипотонии; клиническая картина и диагноз гипотонии; профилактика и терапия«Нормальную» кровопотерю в последовом периоде определяют по-разному: Е. Бумм (Bumm Е.), Г. Г. Гентер, М. Л. Выдрин — в 500 мл, К. К. Скробанский — 300—400 мл, А. П. Николаев до 600 мл. Некоторые авторы исчисляют нормальную кровопотерю в 0,5—1% к весу тела или 8—10% к общей массе крови в организме. Указанное количество крови, теряемое женщиной в родах, нельзя назвать физиологической кровопотерей. В последние годы стремились (П. А. Белошапко, А. Ю. Лурье и др.) уменьшить эту кровопотерю и свести ее до 50—150 мл, что при рациональном ведении всех периодов родов вполне достижимо. Кровотечение в последовом периоде связано с отделением плаценты: оно прекращается после отделения детского места вследствие сокращения матки и особенно плацентарной площадки, сосуды которой сдавливаются и тромбируются. Однако этот процесс не всегда протекает физиологически. Если матка после рождения плода теряет свою сократительную способность, расслабляется, то вскрывающиеся в процессе отделения плаценты маточно-плацентарные сосуды не тромбируются, а зияют и начинают кровоточить. Это кровотечение атоническое, или, правильнее, гипотоническое, так как сократительная способность матки обычно полностью не теряется. 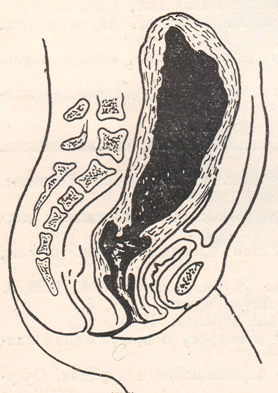 Рисунок: Гипотония матки. 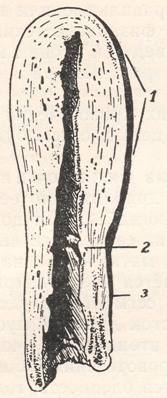 Рисунок: Атоническая матка, экстирпированная тотчас после родов. 1 – тело матки; 2 – перешеек; 3 – шейка. Примерно в 5% родов наблюдаются значительные кровопотери, свыше 500 мл и даже до 2—2,5 л. Кровопотери свыше 500—800 мл в некоторых случаях следует считать опасными не только для здоровья, но и для жизни женщины, поэтому переливание крови следует назначать таким женщинам уже при кровопотерях в 400—500 мл. Причины гипотонии. Кровотечения в третьем периоде родов могут наблюдаться в связи с особенностями прикрепления и расположения плаценты, при нарушении процесса отделения ее, при задержке в матке плаценты или ее частей, при разрывах в родах шейки матки. Аномалии плацентации, как например, прикрепление плаценты в углу матки или у боковых стенок ее, где мускулатура либо истончена, либо не развивает достаточных для изгнания последа схваток,— одна из причин гипотонического кровотечения в третьем периоде. Имеют значение и патологические особенности самой плаценты: обширная, но тонкая плацента (placenta membranacea), раздельные и лопастные плаценты, плаценты с добавочными дольками (placenta marginata, circumvallata и др.). Эти аномалии сопровождаются обычно нарушением процесса отделения плаценты, в связи с чем возникают кровотечения. При больших размерах детского места (18X20 см и более), а также при разрыве оболочек ближе чем на 5 см от края плаценты часто наблюдается гипотоническое кровотечение в раннем послеродовом периоде; они рекомендуют с целью профилактики такого кровотечения применять в этом периоде сокращающие матку средства, лед на живот и массаж матки. Гипотонические кровотечения в третьем периоде родов могут возникнуть также вследствие пороков развития матки и функциональных расстройств ее сократительной функции. К ним относятся различные виды и степени инфантильности и гипоплазии матки, двурогость, перегородки в ней, фиброматозные узлы в стенке матки, хронические эндометриты и метриты, атония плацентарной площадки или выраженная неравномерность (слабость) сокращений той или другой половины матки, правого или левого рога. Большое значение в этиологии гипотонических кровотечений имеют аборты, особенно осложненные, а также перенесенные инфекционные заболевания, в частности, малярия. Малярия, особенно в сочетании с инфантильностью, часто ведет к гипотонии матки в родах. Во многих случаях вялая сократительная деятельность матки, наблюдаемая в родах (первичная и вторичная слабость схваток, перерастяжение матки, вследствие многоводия, многоплодия или крупного плода), продолжается и в последовом периоде, приводя к кровотечению. Наконец, весьма большое значение имеет неправильное ведение третьего периода родов. Переполнение мочевого пузыря, попытки быстро закончить роды массажем матки, выжимание последа, потягивание его за пуповину и т. д.— все эти ненужные, неправильные или несвоевременно примененные манипуляции нарушают физиологический процесс образования ретроплацентарной гематомы и ведут к атонии местной, в области плацентарной площадки (hypotonia partialis), или общей. 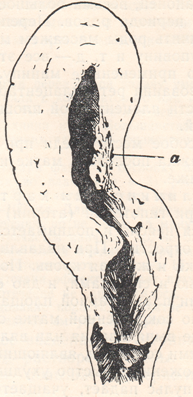 Рисунок: Местная атония. а – зияющие сосуды плацентарной площадки. Особое место среди причин гипотонических кровотечений занимает задержка последа в матке и приращение плаценты, о чем будет сказано ниже. Клиническая картина и диагноз гипотонии. При гипотонии (атонии) матка мягкая и дряблая, дно ее контурируется неясно и поднимается выше пупка, иногда заходит до мечевидного отростка. При надавливании на матку из ее полости выделяются сгустки и жидкая кровь. После опорожнения матка снова наполняется кровью и сгустками, и дно ее снова поднимается кверху. При местной атонии плацентарной площадки или нижнего сегмента на удовлетворительно сокращенной матке определяется участок дряблой мускулатуры в виде выпячивания или вялого мешка — это атонический участок с зияющими сосудами, являющийся источником кровотечения. Общее состояние роженицы быстро ухудшается — появляется бледность, головокружение, пульс падает, учащается, становится нитевидным, в дальнейшем развивается коллапс, причем может наступить смерть от кровопотери. При появлении после рождения плода кровотечения акушер должен быстро выяснить, родился ли послед или он еще находится в полости матки. В первом случае необходимо установить, нет ли на плаценте дефектов или отсутствия добавочной дольки. Во втором, применив уже известные приемы, следует выяснить, произошло ли отделение плаценты от стенок матки и, если произошло — ускорить рождение последа, применив способы Г. Г. Гентера, Д. А. Абуладзе, в крайнем случае, методы Лазаревича—Креде или Креде под наркозом. Безрезультатность применения указанных способов и методов может навести на мысль о «приращении» плаценты; окончательная диагностика устанавливается при вхождении рукой в матку в целях ручного отделения ее. Гипотония в первые часы послеродового периода может быть следствием тех же причин, которые вызывали слабость родовой деятельности, то есть может развиться при генитальном или общем инфантилизме, при напряженной работе и утомлении матки в I и II периодах родов, в результате перерастяжения ее, при стремительных или оперативных родах (щипцы), при фибромиоме матки, при неправильном ведении последового периода и т. д. К. П. Улезко-Строганова рассматривает гипотонию матки как особый вид гестоза. В некоторых случаях причинами гипотонии являются злоупотребления наркотическими и обезболивающими средствами. Профилактика и терапия. Профилактика всех видов последовых и ранних послеродовых кровотечений не всегда возможна. Профилактика гипотонии заключается в основном в правильном, бережном ведении последового периода, своевременном опорожнении мочевого пузыря; к искусственному удалению плаценты прибегают лишь в тех случаях, когда к этому имеются показания. К профилактическим мерам относятся также борьба с малярией, с абортами с токсикозами, борьба за снижение послеродовой заболеваемости. Весьма большое значение мы придаем физиологическим методам ускорения родов и лечению слабости схваток эстрогенным гормоном и окситоцическими препаратами. Как мы сказали выше, некоторые акушеры ставили перед собой задачу уменьшения кровопотери в родах. Для этой цели они применяли в конце второго или начале третьего периода родов сокращающие матку средства. Из окситоцических веществ назначали питуитрин, окситоцин, эрготин, пахикарпин, хинин и др. Большинство авторов избегали механических воздействий на матку, могущих нарушить физиологический процесс отделения плаценты. П. А. Белошапко разделял последовый период на три фазы: 1) отслойку плаценты от плацентарного ложа, 2) выхождение последа во влагалище и 3) рождение последа. Мы считаем такое деление искусственным. Этот автор считал, что следует стремиться к снижению кровопотери в родах до 50—100 мл. Для этого в первой фазе он рекомендовал выжидание, при отсутствии кровотечения, но не более 15 минут. Так как, по его мнению, кровотечение в первой фазе встречается найчаще, то, не ожидая большой кровопотери, через 15 минут после рождения плода вводят внутримышечно 1 мл питуитрина. Если признаки отслойки плаценты отсутствуют, то через 15 минут повторно вводят питуитрин в той же дозе. При отсутствии эффекта вводят питуитрин совместно с эрготином, а в дальнейшем, если кровотечение не прекратилось, выжимают плаценту по Креде, производят ручное обследование полости, прижатие аорты, защемление параметриев и как крайнюю меру применяют ампутацию матки. 3. А. Смирнова предложила внутривенное введение питуитрина или эрготина по 0,5 мл, разведенных в 20—40% растворе глюкозы. Автор отдает предпочтение эрготину, который не повышает артериального давления. И. П. Гоменюк роженицам с отягощенным акушерским анамнезом с наступлением третьего периода родов капельным способом вводил внутривенно 5% раствор глюкозы, крови или физиологического раствора, а с рождением последа добавлял 1 мл питуитрина или 1 мл раствора эрготина. По данным автора, у 80,7% рожениц кровопотеря не превышала 200 мл. Для уменьшения кровопотери в родах мы вводим внутримышечно 5% пахикарпин по 3 мл тотчас же после рождения плода; при отягченном акушерском анамнезе вводим окситоцин внутримышечно или внутривенно, в последнем случае смешивая окситоцин с 30—50 мл 40% раствора глюкозы. |
ВЫКИДЫШ
ОБМОРОКИ
РЕАНИМАЦИЯ

Активный и консервативно-выжидательный методы лечения инфицированных абортов
Акушерство » Выкидыш (аборт) | 12-04-2013, 16:33
0

Клиническое течение и лечение отдельных видов аборта: аборты не осложненные инфекцией, аборты, осложненные инфекцией
Акушерство » Выкидыш (аборт) | 12-04-2013, 16:31
0

Определение понятия, виды и классификация абортов
Акушерство » Выкидыш (аборт) | 12-04-2013, 15:59
0

Внезапная и кратковременная потеря сознания
Скорая медицинская помощь » Обмороки и кома | 21-07-2013, 15:15
0

Внезапная и продолжительная потеря сознания
Скорая медицинская помощь » Обмороки и кома | 21-07-2013, 15:17
0

Продолжительная потеря сознания с постепенным началом
Скорая медицинская помощь » Обмороки и кома | 21-07-2013, 15:18
0

Рекомендации по прекращению реанимационных мероприятий
Скорая медицинская помощь » Реанимация | 25-09-2013, 11:13
0

Повышенные потери ионов водорода с желудочной секрецией
Скорая медицинская помощь » Реанимация | 25-09-2013, 11:12
0
|
|
